膝に痛みを経験した人であれば、良く耳にする言葉だと思います。「膝に水がたまる」。
また、お医者さんからも「膝の水を抜きましょう」と言われた人もいると思います。
結論から言うと、膝の水は悪いことの結果起こってきます。そのため、たまりすぎた水は抜いたほうがいいです。しかし、水を抜くだけでは根本的な解決にはなりません。
膝に水が溜まるとは具体的にどういうことなのか、水を抜くことが良いことか悪いことか、また、膝に水が溜まる原因などについて説明いたします。
2016年に発表された論文を参考に解説していきます。
Intra-articular Treatment of Knee Osteoarthritis: From Anti-Inflammatories to Products of Regenerative Medicine
Richard et. al Phys Sportsmed 2016
膝に水がたまるとは?

膝関節内には正常でも数ccの関節液という液体が存在します。この関節液は粘り気がある粘稠性(ねんちょうせい)の液体で、関節の潤滑油の役割や関節軟骨へ栄養を運ぶ役割をしています。
しかし、膝が痛くて病院にまで来てしまう人は、膝関節内に炎症が生じている状態で、こうなると関節液が増加し、俗に言う「膝に水が溜まる」状態になります。関節液の粘ちょう性は低下し、本来の関節液の機能は失われて文字通り「水」のような存在になってしまうのです。
膝の水の成分を理解する
膝の水がたまるメカニズムは非常に複雑で、今もなお研究が行われている実情があります。膝にたまった病的な関節液の中には大きく4つの役割を持った成分が含まれています。多くの成分が絡み合うように相互作用を起こして複雑な病態を作り上げているのです。

・痛みを引き起こす成分
インターロイキン-1(IL-1)、IL-6、IL-8、IL-15、IL-17、IL-21腫瘍壊死因子α(TNF-a)、および白血病抑制因子(LIF)
・関節を破壊する成分
マトリックスメタロプロテアーゼ(MMP)、アグリカナーゼ-1
・痛みと破壊をもたらす成分
A-ジシンテグリン、トロンボスポンジン-1、オキシドシンターゼ2、シクロオキシゲナーゼ(COX-2)、プロスタグランジンE
・痛みに対抗して破壊されたものを元に戻そうとする成分
インスリン様成長因子1(IGF-1)、トランスフォーミング成長因子β(TGF-B)、線維芽細胞成長因子18(FGF-18)、IL-4、IL-10、および血小板由来成長因子(PDGF)
・関節を破壊する成分
・痛みと破壊をもたらす成分
・痛みに対抗して破壊されたものを元に戻そうとする成分
上に挙げたように、膝の関節液には多くの悪者が存在しそれに立ち向かう少数の正義の味方が存在するのです。その正義の味方も年齢とともに弱くなり、肥満が重なるとさらに弱くなます。
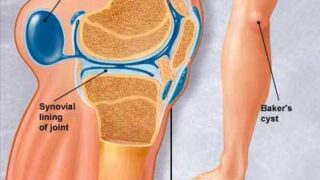
このような関節液を産生しているのが”滑膜”という組織です。膝関節は人の体の中で最大の滑膜関節であることもこの病態に関与しています。
滑膜に起こった”炎症”が膝全体に広がり、まるで火事が起こったようになります。この火事の火消しのために水がたまるという説がありますが、これに関しては良くわかっていません。
いずれにしても、膝の炎症が滑膜に起こり、炎症性の滑膜が悪い水を産生するのです。
膝にたまった水は抜いたほうがいい?

答えは”YES”です。
時々、膝の水は抜くと癖になるし、抜かなくても良くなるというサイトを見ることがありますが、癖になるのではなく、膝の中に悪いところがあるから水がたまるのです。水を抜かなくても勝手に水が抜けることもありますが、これは少数です。しっかりと診断した上で判断することが重要なのです。
上で説明した通り、膝の水の中には少数の正義の味方がいるものの、多数の悪者が存在するので、水は抜いてあげることの方が膝関節にとっては助かります。ほっておいて炎症が収まれば徐々に水が抜けていきますが、水が溜まっている間は軟骨が徐々に壊されている可能性があります。
もう一つ、”たまった水は抜いたほうがいい”理由があります。
膝は関節包といって丈夫な袋に包まれています。この袋の中に多くの水が溜まってしまうと、膝を伸ばす筋力を100%発揮することが出来なくなります。
膝の筋肉が低下すると歩き方にも影響を及ぼし、骨と骨がぶつかり合い、物理的な原因のため、さらに軟骨が壊されていきます。一度壊れた軟骨を幅広く再生させることは現代医学ではまだ不可能です(一部であれば移植は可能)。
これまでの治療
膝に水がたまる人の大多数は変形性膝関節症という病態を呈しています。これまでの変形性膝関節症の治療戦略は主に痛みと炎症のコントロールに焦点が当ており、上述した4つの問題の中で2つの問題に対してアプローチしてきました。
・痛みを引き起こす成分
・痛みと破壊をもたらす成分
変形性膝関節症の治療法は、運動や減量などの保存的治療から、その反対側にある人工関節まで、様々な治療法があります。このスペクトルの中間にあるのが膝関節内注射です。
歴史的には、ステロイドとヒアルロン酸が最も一般的に利用されてきた関節内治療法です。
OA-treatment保存療法(減量と薬)
変形性膝関節症の人には減量が最初に推奨されています。なぜ必要かということは以前書いた記事を参考にしてください。
減量ができない人または減量しても膝の痛みが取れない人には薬(痛み止め)を処方します。最初から、痛み止め出してくれ!というかもしれませんが、どんな薬でも合併症があり、飲まずに済むのであれば、飲まないほうがいいです。
整形外科でよく使用される2つの薬
・カロナール(アセトアミノフェン)
慢性的な使用は、代謝性アシドーシスを引き起こす可能性があります。簡単に言うと体が酸性になり免疫量が低下し、脱力や疲労感を感じやすくなります。
・ロキソニン(NSAIDs)
慢性的な使用は、腎不全、胃炎、消化性潰瘍形成を引き起こす可能性があり、心血管系および脳血管系に関わるまれな副作用も存在します。
これまでの保存療法(関節内注射)
関節内ステロイド注射
最初の臨床試験は、1958年にWhite and Nortonによって試験され、現在では米国リウマチ学会によって承認されているものです。
ステロイド注射はNSAIDsやアセトアミノフェンが効かなくなった後に適応となることが多いですが、副作用が大きいため、3ヵ月に1回だけ、最長でも2年間の使用が望ましいとされています。
ステロイド注射は即効性があり、個人差はありますが、約1週間持続すると言われています。
ステロイド注射の副作用は以下の通りです。
・膝関節と軟骨が破壊される
・疼痛、皮膚萎縮、腱鞘炎、全身性高血糖症
・まれに膝関節感染が発生する
*感染は患者3,000人に1人の割合で発生し、関連する死亡率は約11%
ヒアルロン酸関節内注射
ヒアルロン酸はヒト軟骨の上部1~2ミクロン層に自然に存在し、滑液の主成分です。ヒアルロン酸はB型滑膜細胞、軟骨細胞、線維芽細胞から分泌されます。変形性膝関節では、滑液中のヒアルロン酸の分子量が33~50%も減少することがわかっています。つまり、本来はネバネバしている滑液がサラサラした滑液になるということです。ヒアルロン酸は関節の弾性、粘性、衝撃吸収性を向上させることが考えられていますが,その真の作用機序はよくわかっていません。
それでは、なぜヒアルロン酸の注射をするのでしょうか?
メカニズム的には2つが考えれれています。
一つ目は、痛みの減少に関与する。二つ目は粘度補給剤としての役割です。
米国ではエビデンスの無い治療としてあまり推奨されてきませんでしたが、2015年の大規模比較研究でヒアルロン酸注射はアセトアミノフェン(カロナール)内服よりも痛みを減少させることがわかりました。これは末梢侵害受容器の減衰によるものと考えられます。
1、痛みを和らげる
2、サラサラした滑液の粘調度を増やす
これからの保存療法(関節内注射)

自家調整血清(Autologous Conditioned Serum:ACS)
簡単に言うと、ACSとは採取した自分の血液を調整して作成する抗炎症作用をもつ液体です。
前述したように、IL-1は、膝OAにおいて炎症を引き起こす首謀者です。
・痛みを引き起こす成分
インターロイキン-1(IL-1)、IL-6、IL-8、IL-15、IL-17、IL-21腫瘍壊死因子α(TNF-a)、および白血病抑制因子(LIF)
このサイトカインは、軟骨細胞および滑膜線維芽細胞を刺激してマトリックスメタロプロテアーゼをアップレギュレートさせ、それによって関節軟骨を損傷させます。したがって、このIL-1を遮断してしまえば、何らかの利益をもたらす可能性があると考えられ研究されてきたものです。
関節の中(滑膜線維芽細胞や軟骨細胞)にはIL-1の受容体が多数存在します。
IL-1が鍵とすればIL-1受容体が鍵穴です。両者がガチっとくっついて初めて色々な反応が起こり始めます。
ACSの中には偽のIL-1がたくさん含まれていて形は似ていても偽物なので、受容体とガチっとくっつきはするものの、その後の悪い反応は起こらないのです。
ACSの注射はヒアルロン酸をしのぐ疼痛緩和をもたらすという報告もあり、変形性膝関節症の治療法として注目されています。
多血小板血漿(Platelet-rich plasma:PRP)
PRP療法は、”自分で自分を治す力(自己治癒力)”をサポートする治療法として、ヨーロッパやアメリカでは頻繁に行われている治療法です。自分の血液を約20㏄とり、特殊な技術を用いて血液中の血小板が多く含まれる部分のみを抽出し、自己PRPを作成します。このPRP中には、成長因子が豊富に含まれますので、これを自分の身体の傷んだ部分に注射することにより、その部分の組織の修復が促進され、”早期治癒”や”疼痛の軽減”効果をもたらします。
変形性関節症では、変形の進行に伴い、軟骨がすり減ったり、半月板が傷んだり、炎症が起きてひざに水がたまったりします。PRPは、こうした組織の修復を促したり、関節の炎症を抑制したりする効果が期待できます。
これまでの治療は痛みや炎症を抑えること(つまり、悪者を退治すること)に焦点が当てられてきましたが、PRPは破壊された組織を元に戻そうとする(少数の正義の味方)成長因子を補給するという点で再生医療として注目されています。
・痛みに対抗して破壊されたものを元に戻そうとする成分
インスリン様成長因子1(IGF-1)、トランスフォーミング成長因子β(TGF-B)血小板由来成長因子(PDGF)
IGF-1は、II型コラーゲン、プロテオグリカン、および他の細胞外マトリックス成分の形成を促進し、関節内で同化作用を有する。これらの要素は、軟骨細胞間の接着を促進し、細胞外マトリックス微小環境のタンパク質分解を抑制します。PDGFは軟骨細胞の産生を刺激し、TGF-βは軟骨細胞に対して同化作用を有する。
色々、難しいことが書かれていますが、すごく簡単に言うと正義の味方を増やして悪者を退治するのです。
PRP療法はヒアルロン酸と比べて痛みのコントロールに優れており、持続有効期間は1年間と言われています。ステロイドが最大で1か月間。ヒアルロン酸が最大で2か月間ということを考えると、かなり優れていることが伺えます。
現在、PRP療法が行える施設は限られており、経験のある医師も多くはありません。
PRP療法が行える施設は下のサイトを参考にしてください。
https://kansetsu-life.com/saisei/index.php
PRP療法について、もっと知りたい方は以下の本をお勧めします。