原因:繰り返される微小外傷が有力
症状:体重をかけた時に痛む
回復までの期間:保存療法がうまくいけば3か月
離断性骨軟骨炎という用語は、1887年にKonigによって報告されたもので、当初は骨軟骨病変の炎症性病変と認識されていたため“離断性骨軟骨炎”と呼ばれていたようです。しかし、この分野の研究が進み、離断性骨軟骨炎の病態が分かりつつあります
- 骨の末端(軟骨下)への血液供給が不足し、骨に必要な栄養素が不足することで発症する
- 微小外傷の繰り返しによって起こる
などと報告されていますが、そのはっきりとした原因はいまだ不明です。
また、約10%には遺伝的な関係があると言われており、遺伝性疾患の一つとも考えられています。
離断性骨軟骨炎は、通常、10~20歳の間に発症し、女性よりも男性の方が3倍多いと言われています。 飛び降りるなど、膝を大きく動かす動作を繰り返す人に発症しやすい傾向があります。
今回の記事はKnee Osteochondritis Dissecansを参考にしています。
離断性骨軟骨炎の原因、疫学、好発部位、画像診断を理解した上で治療方法へ進んでいこうと思います。
離断性骨軟骨炎の原因は?
Konigが初めて離断性骨軟骨炎という言葉を発表してから125年以上が経過していますが、正確な病因は未だに謎のようです。
離断性骨軟骨炎の病因については、炎症性、血管/虚血性、外傷/微小外傷、および遺伝性/遺伝的原因など、数多くの仮説が存在していますが、決定的なものはないようです。
膝の離断性骨軟骨炎の病因については普遍的な合意はありませんが、反復性微小外傷が最も一般的に受け入れられている原因として認識されています 。
離断性骨軟骨炎が起こりやすい人は?
離断性骨軟骨炎は、主に10歳から20歳の人に発生します。
12歳から19歳の患者は、6歳から11歳の患者と比較して、離断性骨軟骨炎の発生率が3.3倍になり、
中学生~高校生にかけての発生率が高いようです。
離断性骨軟骨炎の全体的な有病率は、人口10万人あたり9.5~29人とかなり稀です。
活動性の問題も関係してそうですが、男性は女性に比べて離断性骨軟骨炎の発生率が2~4倍高いとされています。
離断性骨軟骨炎が発生する部位
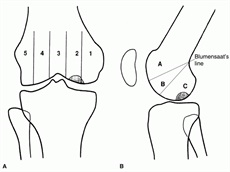
膝の離断性骨軟骨炎の病変部位は、大腿骨内顆の外側(70%)が最も多く、次いで大腿骨外顆(32%)です。大腿骨内顆の外側はイメージしにくいですが、下の図の顆間部(前十字靭帯や後十字靭帯がある場所)寄りです。

離断性骨軟骨炎の症状
離断性骨軟骨炎の症状は、一般的な膝の痛みと区別がつかない場合が多いため、診察する医師が離断性骨軟骨炎を強く疑う必要があります。
離断性骨軟骨炎の特徴と症状は、患者の年齢と発症時の病気の進行度に応じて、様々に変化します。
無症状の離断性骨軟骨炎は、他の理由で撮影された単純X線写真で偶然発見されることがありますが、進行した段階では遊離体を認め、水がたまったり・熱感を持ったりまど、急性の膝の怪我と同様の症状を呈することがあります。
離断性骨軟骨炎を疑う問診項目
- 最近の活動レベルの変化
- 膝の引っかかり感、膝の曲げ伸ばしがしにくいなどの症状がある
- 体重をかけた時に特に痛む
などがあります。
体重負荷時の痛みは、多く報告される症状であり、症状のある離断性骨軟骨炎の症例の約80%でこの特徴を認めます。
若年性および成人の離断性骨軟骨炎の違い
一般的に、診断時の患者の骨格の成熟度に基づいて、若年性および成人の膝の離断性骨軟骨炎を区別することができます。
痛みは断続的なことが多く、運動すると痛みを感じるようになる。
痛みは関節全体に及んでいることが多い(痛みの所在がはっきりしない)。
滲出液、可動域制限、またはキャッチングやロッキングなどの機械的症状を呈することが若年性に比べてはるかに高い
病変が慢性化すると、大腿四頭筋の筋力低下を伴い断続的な膝の不安定性を訴える頻度が増えます。
Wilson’s test
大腿骨内顆の病変に特異的なウィルソンテストというものがあります。
膝を曲げる際に下腿を内旋すると痛みが生じ、外旋すると痛みが和らぐため、患者は膝を伸ばす時に下腿を外旋させます。
これは内側茎状突起と離断性骨軟骨炎病変のインピンジメントを回避する動きだと考えられています。
離断性骨軟骨炎の評価
臨床的にはほとんど使用されていませんが、病変の位置に基づいて、膝を15の解剖学的ゾーンに分けて分類することを推奨する論文もあります。
これは、大腿骨滑車部や膝蓋骨のようなあまり一般的ではない非典型的な部位は、保存的な管理ではあまりうまくいかない可能性があるからです。
レントゲン検査では離断性骨軟骨炎の診断に不十分であることが多いため、MRIを撮像します。
MRIでは、軟骨の構造に加えて、病変の大きさを正確に評価することができます。
離断性骨軟骨炎のMRI評価はHefti(Osteochondritis dissecans: a multicenter study of the European Pediatric Orthopedic Society – PubMed (nih.gov))らの報告が有名です。
ステージ
1:軟骨下の信号の小さな変化で、明確な境界線がないもの
2:断片と骨の間に液体が存在しないものの、明確な境界線を有する軟骨下病変
3:断片と骨の間に部分的に見える液体
4:液体が骨片を完全に取り囲み、骨片はその場に留まっている
5:遊離体
さらに、離断性骨軟骨炎病変のMRI所見と予後との相関を報告している論文もあります。
その中では、不安定とされる病変の定義について書かれてあります。不安定性に対して最も感度が高かったのは、
軟骨片とその下の骨との間に高信号強度のラインがある
でした。
不安定な病変は、保存的管理では治癒する可能性が低いため、重要な所見です。
MRIを撮像した後でも、最終的には、関節鏡検査を行っては病変の安定性を評価し、適切な管理を決定しています。国際軟骨修復学会は、以下に示すように、断片の完全性と安定性を定義する術中分類を報告しています。
タイプ
1:軟骨の軟化
2:軟骨が破壊されているが、プロービング時に断片は安定している
3:不連続性な断片、プローブを当てると不安定だが、断片は固定されている
4:骨軟骨の陥没と遊離体
離断性骨軟骨炎の治療(保存療法と手術の見極め方)
MRIで1~3期の若年性患者や1期の無症状の成人では、保存的な治療が考えられます。保存療法は、病変が安定していて、ルースボディがない場合や、骨端線が閉じていない場合に行われます。偶然、無症状の膝の離断性骨軟骨炎が診断された場合は治療の必要はありませんが、レントゲンで治癒が証明されるまで患者を経過観察する必要があります。
・1~3期の若年性患者
・1期の無症状の成人
症状のある膝の離断性骨軟骨炎の患者に対する保存的療法は次のように行います。
- 1~2週間の非体重負荷および固定
- 1~2週間の免荷および固定の後、6~12週間後に高い衝撃のない軽い運動へ移行する
理学療法では、ストレッチや軟部組織の治療に加えて、大腿四頭筋の等尺性運動を行います。痛みがなく、検査が正常で、X線で治癒が認められれば、怪我する前のスポーツに復帰することができます。
膝の離断性骨軟骨炎に対する手術は、保存療法が適切でない場合、または保存療法が3~6ヵ月後に失敗した場合に行われます。
・症状のある成人
・第4期以降(病変が不安定な場合または遊離体がある場合)の小児
手術方法
関節鏡検査で離断性骨軟骨炎の病変が安定しているように見える場合はk-wireを用いた軟骨下ドリリングが推奨されます。
関節鏡で不安定な病変が確認された場合、またはMRIで2cmを超える病変が確認された場合は、不安定な病変を固定して修復する方法が推奨されます。
2cm×2cmを超える病変の場合は、軟骨の再表面化も考慮する必要があり、いくつかの異なる方法でこれを治療します。
マイクロフラクチャー手術
軟骨下骨を刺激して線維軟骨を増加させ、短期的には良好な結果をもたらしますが、耐久性が低下し、失敗率が高くなるという欠点があります[Management of Osteochondritis Dissecans Lesions of the Knee, Elbow and Ankle – PubMed (nih.gov)] 。
骨軟骨柱移植
自家骨軟骨移植は、免荷期間が必要ですが、本来の骨と骨の治癒につながります。現在、最も安定した手術方法です。
自家培養軟骨
国内では、広島大学が開発したものが注目を集めており、臨床的に期待されています。
人工関節や骨切り術
60歳以上の患者には、通常、人工関節や骨切り術が治療のための推奨される外科的アプローチとなります。
鑑別診断
離断性骨軟骨炎の症状は、無症状から体重負荷時の漠然とした痛み、さらには滲出液や機械的症状まで様々であるため、鑑別診断は多岐にわたります。
典型的な離断性骨軟骨炎で、体重をかけると膝の痛みがある小児の場合、
鑑別診断には、ランナー膝、ジャンパー膝、オスグッド・シュラッター病、Sinding-Larsen-Johannson症候群、Hoffa症候群、症状のある円板状半月板、症状のある滑膜ヒダ障害などが含まれます。
成人の場合は
ランナー膝、変形性膝関節症、膝蓋軟骨軟化症、ジャンパー膝、半月板断裂、Hoffa症候群、滑膜ヒダ障害などが含まれます。さらに、浸出液を伴う場合は半月板断裂、骨軟骨遊離体などが考えられます。
離断性骨軟骨炎の予後は?
膝離断性骨軟骨炎の予後は、これまで話してきた患者さんの年齢、部位、画像上の病変の様子によって異なります。
一般的に、膝離断性骨軟骨炎は成人よりも小児の方が良好です。
特に、大腿骨遠位部の骨端線がまだ閉じていない小児の患者さんは、保存療法を行う上で予後が最も良いとされています。
病巣の位置も重要で、大腿骨外側顆や膝蓋骨に病巣がある患者さんは、完全に治癒する確率が低いと言われています(Osteochondritis Dissecans of the Knee – Conservative Treatment Strategies: A Systematic Review (nih.gov))。
また、画像上の病期が進んでいる患者さんも、予後が悪くなります。
レントゲンで軟骨の硬化が見られる病変や、MRIで病変の後ろに液体が見られる病変は、回復の成功率が低くなります。
完治しない重度のステージIIIまたはIVの病変を持つ患者は、慢性的な痛みや機械的な症状(引っかかり感など)が持続することが多く、関節疾患に移行します。
最後に
膝離断性骨軟骨炎の正確な病因はわかっていないため、予防のための明確なガイドラインはありません。ただし、10歳から20歳の離断性骨軟骨炎の患者は、保存的管理が奏功することが多いため、しっかりとした診断が必要です。一方、成人の離断性骨軟骨炎の患者さんは、完治のためには手術が必要になる可能性が高いことを伝える必要もあります。